診療情報
生殖医療
不妊症外来
当科の不妊症治療の基本方針は、自然に近い形での妊娠成立を目標にしています。
まず一般不妊治療(タイミング療法、人工授精)を行い、それでも妊娠成立をみないカップルに対して、体外受精・胚移植を中心とした生殖補助医療を行っています。
※当科では基本的に法的婚姻関係にあるご夫婦を不妊治療の対象としています。また、ご夫婦以外の第三者の配偶子(卵子や精子)を用いた治療は行っておりません。
※2022年4月から不妊治療の保険診療がスタートしました。それに伴い必要な事柄がありますので別ページをご参照ください
不妊診療の流れ
一般的な流れとして、まずは基本的な検査を一通り行い、妊娠の妨げとなっている原因を探ります。
特に大きな問題がない場合はタイミング療法から治療をスタートし、一定の期間が過ぎても妊娠しないときには、人工授精を経て体外受精や顕微授精へステップアップしていきます。状況に応じて人工授精や体外受精から治療をスタートすることもあります。
当科では、まずはご夫婦の不妊期間やこれまでの治療歴などをしっかりと確認させていただき、必要な検査や今後の治療方針について相談のうえで治療を進めていきます。

不妊検査について
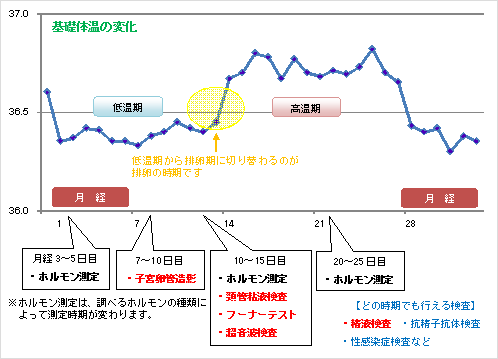
不妊の検査で最も基本的な検査は、毎日自宅で行う基礎体温の測定です。
グラフ化した基礎体温から、排卵の有無やホルモンバランスなどがわかります。
数ヵ月間の記録から、排卵日の予測なども可能です。
これ以外の検査については、女性の月経周期に合わせて行う検査と、いつでもできる検査とに分かれます。
月経周期に合わせて行う検査は検査日が限られるため、計画的に検査を行う必要があります。
各種検査
ホルモン検査
血液中の各ホルモンを調べます
子宮卵管造影
卵管の疎通性(通り具合)を見る検査です。卵管の疎通性を改善させ、妊娠する可能性を高める効果があると言われています。
精液検査
基本検査で唯一の男性側の検査で、精子の数や運動性がわかります。
結果によって女性側の治療方針が大きく変わることもある重要な検査です。
必要に応じて行う検査
子宮鏡
子宮の中を内視鏡でみる,手術による検査です。
不妊症の原因(筋腫,ポリープ,癒着など)が見つかった場合は,子宮粘膜下筋腫核出術,子宮内膜ポリープ切除術,子宮内腔癒着剥離術子宮中隔切除術など治療も行います。
手術後、約4割の方に妊娠が成立します。
腹腔鏡
お腹の中を内視鏡でみる,手術による検査です。
不妊症の原因(癒着,子宮内膜症など)が見つかった場合は,子宮筋腫核出術,子宮内膜症病巣摘出または焼灼術,卵管卵巣癒着剥離術などの治療も行います。
手術後、約3割の方に妊娠が成立します。
実施している治療
タイミング療法
タイミング療法は最も基本的な不妊治療で、基本検査で大きな異常を認めず、不妊期間の短いご夫婦が対象となる治療です。
主に超音波検査による卵胞(卵子の入った袋)サイズの計測によって排卵日を推定し、妊娠の可能性が高い日に合わせて性交渉を行います。
卵胞が育ちにくいなどの問題がある場合には、内服薬や注射薬による排卵誘発(卵胞発育のサポート)を行うこともあります。
タイミング療法で一定期間妊娠しない場合、基本検査だけでは分からない不妊原因の存在が考えられるため、追加の検査や治療のステップアップを検討します。
排卵誘発法
内服薬あるいは注射により、卵胞の発育をサポートします。
人工授精
人工授精では採取した精液を洗浄濃縮処理し、排卵のタイミングに合わせて人工的に子宮内に注入します。
軽度の精液所見不良や頸管粘液の異常など、子宮内に十分な数の運動精子が入っていないことが予想されるご夫婦が主な対象となります。
人工授精が有効な場合は3回以内に妊娠することが多く、5~6回続けても妊娠しない場合は、より高度な治療が必要な可能性が高くなります。
生殖補助医療
上述の一般治療にて妊娠が成立しない方に行います。
体外受精・胚移植法(IVF-ET)・顕微授精法(卵細胞質内精子注入法;ICSI)などがあります。詳細は生殖補助医療が必要となった方に説明の冊子をお渡ししています。
内分泌外来
月経についての悩みやトラブルがある方を対象とします。
以下のような症状でお悩みの方は一度ご相談下さい。
病気が見つかれば、迅速に対応します。
初経(初潮)がまだ来ない
月経になるとお腹が痛い
月経が止まらずつづく
月経が来たり来なかったりする
月経の時に出血が多い、少ない
ART(高度生殖補助医療技術)
1978年に体外受精による世界初の児がイギリスで誕生し、以降、体外受精や顕微授精などの高度生殖補助医療技術(ART)は急速に世界に広まりました。
日本でも現在年間約5万人の赤ちゃんがART治療によって誕生しています。
赤ちゃんに異常が起こる頻度は自然妊娠と変わらないという報告もあれば、ARTのほうが高くなるという報告もあり、一定の見解は得られていないのが現状です。
また、誕生した児の子世代や孫世代への長期的な影響もまだ不明であり、一定の安全性が確立された技術とはいえ、その適応はART以外の方法では妊娠が難しいと考えられる場合に限定されています。
当科では、人工授精までの治療で妊娠が難しいご夫婦を対象に体外受精などのART治療を行っています。
※当科ARTの提供は法的婚姻関係にあるご夫婦のみを対象とさせていただきます。
未婚や事実婚カップルへの対応は行っておりませんのでご了承ください。
また第三者からの配偶子(卵子・精子)提供による治療も現在のところ行っておりません。
当科実施ART
体外受精法(IVF-ET)
排卵近くまで成熟させた卵子を体外に取り出して(採卵)精子と一緒に培養し(媒精)、得られた受精卵を子宮に戻します(胚移植)。
顕微授精法(ICSI)
精子の状態が重度不良の場合や、なんらかの原因で通常の体外受精では受精卵が得られない場合、人工的に卵子内に精子を注入して受精をサポートします。
胚凍結保存
体外受精や顕微授精でできた受精卵(胚)を凍結保存しておき、必要なときに融解して胚移植を行います。
当科体外受精(顕微授精)のながれ
人工授精までの治療と異なり、体外受精(顕微授精)では採卵・胚移植のための入院が必要です。
採卵のみを行う場合は1泊2日、胚移植のみを行う場合は日帰り、採卵から胚移植まで続けて行う場合は2泊3日の入院になります。
入院前の10日間程度は、ほぼ連日の外来通院があります。
卵巣刺激:月経3日目頃から約10日間
1回の体外受精での成功率を高めるため、多くの卵子が採れるよう卵巣刺激を行います。
月経の3日目頃から約10日間外来で排卵誘発剤の注射や診察を行い、卵胞の発育状態を観察しながら入院日を決定します。
入院日は原則として月・水・金のいずれかとなります。
採卵(朝10時入院→午後採卵)
入院日の午後に採卵を行います。
採卵は麻酔をかけて行い、およそ30分程度で終了します。
精子は入院時、もしくは夕方4時までに専用容器に採取して持参していただきます。
夕方6時頃に卵子と精子を一緒にして受精するのを待ちます。
精子や卵子の状態から顕微授精が必要と判断される場合には、このときに顕微授精を行います。
正常に受精できたかの判定は、翌朝に行います。
※病院内に精液採取のお部屋(採精室)はありません。
精液は自宅もしくは病院内のトイレ等で採取をしてから持参していただきますのでご了承ください。
胚移植(朝9時胚移植→午前退院 or 朝10時入院→午後胚移植・退院)
細いゴムチューブを使って子宮の中に胚を戻します。
ベッド上で行い、麻酔は必要ありません。
胚移植が終わったらそのままベッドで30分ほど安静にしていただき、退院となります。
採卵から胚移植までを続けて行う場合は、朝9時ごろに移植を行い、午前中には退院できます。
以前に凍結していた胚(凍結保存胚)を使用する場合は、朝10時までに入院していただき午後に胚移植を行います。
胚凍結保存・融解胚移植について
胚の凍結保存は多胎妊娠の防止や採卵後のリスク回避のために行われます。
当科では状況に応じて、受精2日目の初期胚もしくは受精5日目以降の胚盤胞(着床前の状態まで発育が進んだ胚)を凍結保存しています。
凍結保存胚は必要な時に融かして胚移植することができます。
凍結保存胚を使用する場合は、月経後2~3回の外来診察で子宮内膜の厚さを計測して胚移植の日を決定します。




